Zerebralparese
Die infantile Zerebralparese (ICP), auch Cerebralparese, ist ein Überbegriff für jegliche Schädigungen im Gehirn, die im Mutterleib oder im Säuglingsalter eintreten und zu Störungen der Motorik (Bewegung) führen.
Wo liegen die Ursachen der infantilen Zerebralparese? Was sind die Auswirkungen und welche Behandlungs- bzw. Therapiemethoden gibt es? Definitionen, Zahlen und Diagnose im Überblick…
Was ist eine infantile Zerebralparese?
Die infantile (kindliche) Zerebralparese (ICD Code: G80.-) beschreibt eine Schädigung des Gehirns im Mutterleib oder bis zum Säuglingsalter (< 2 Jahre), die mit bleibenden Einschränkungen einhergeht. Die Zerebralparese bezeichnet also eine nicht-fortschreitende Entwicklungsstörung im unreifen, sich entwickelnden Gehirn und ist die Hauptursache für Behinderungen im Kindesalter.
Die Symptome sind vielseitig, abhängig von Ort, Ausmaß und Ursache der Schädigung im Gehirn (lat. Cerebrum). Die betroffenen Kinder zeigen zumeist eine Parese (Lähmung) der Extremitäten, also der Arme und/oder Beine, daher auch der Begriff infantile Zerebralparese.
Da ICP eine klinische Diagnose ist und sich die Symptome erst entfalten, zeigt sich das klinische Bild oft erst später, auch wenn die Schädigung vor oder unmittelbar nach der Geburt stattfindet. Zumeist erfolgt die Gehirnläsion im 3. Trimester (29.-40. SSW) und die Diagnosestellung zwischen dem vollendeten ersten und zweiten Lebensjahr. Bei einer geringen Symptomatik kann eine Diagnosestellung oft erst später möglich sein.
Die ICP betrifft ca. 2 von 1000 Neugeborenen. Frühgeborene Kinder und jene mit einem niedrigen Geburtsgewicht sind dabei häufiger betroffen. Auch eine periventrikuläre Leukenzephalomalazie (Schädigung der weißen Substanz im Gehirn)
gilt als Risikofaktor für ICP.

Mit der symptomatischen Behandlung, vor allem schwer betroffener Kinder, sollte ehestmöglich begonnen werden. Die interdisziplinäre Zusammenarbeit von verschiedenen Fachbereichen und die adäquate schulische Versorgung sind hier besonders wichtig.
Synonyme der infantilen Zerebralparese
Der heute gängige Begriff der ICP hat verschiedene Synonyme:
CP Krankheit, ICP Krankheit, frühkindliche Hirnschädigung, frühkindlicher Hirnschaden, zerebrale Kinderlähmung, infantile Paralyse, cerebrale Bewegungsstörung, zerebrale Lähmung, cerebrale Dysfunktion, etc.
Veraltete Begriffe sind: Little’schen Krankheit (Little’s disease) oder Morbus Little, Foerster-Syndrom/Diplegie/Krankheit
Ursachen – wie entsteht ICP?
Die Ursachen der ICP sind vielfältig. Verschiedenste prä-, peri- oder neonatale (vor, während, nach der Geburt) Geschehnisse können für sich, oder in Kombination mit anderen Ursachen, das Gehirn schädigen. Allerdings ist bei ca. 20 % der ICP-Fälle keine zerebrale Ursache ausfindig zu machen.
Lange ging man davon aus, dass die Asphyxie (Sauerstoffmangel während der Geburt) Hauptursache der ICP sei. Heute weiß man, dass pränatale Faktoren eine größere Rolle spielen und Probleme während der Geburt nur zu ca. 20 % für eine ICP verantwortlich sind.
Je nachdem in welcher Phase der Kindesentwicklung die Störung eintritt, kommt es zu unterschiedlichen Beeinträchtigungen. Bis zur 24. SSW wird die Grobarchitektur des Gehirns angelegt und Störungen führen zu Fehlbildungen. Erst im
Anschluss (3. Trimenon) kommt es zur Schädigung des Hirngewebes.
Pränatale Risikofaktoren
- Genetik (Genmutationen, etc.)
- virale oder bakterielle Infektionen: Röteln, Toxoplasmose, Chorioamnionitis (bakterielle Infektion der Eihäute), etc.
- Medikamente, Alkohol, Drogen
- Infarkte oder Hirnblutungen (periventrikuläre Leukenzephalomalazie, intra-/peri-ventrikuläre Hämorrhagien, Infarkte der großen Hirnarterien - A. cerebri media, etc.)
Perinatale Risikofaktoren
- PH-Wert der Nabelschnurarterie
- komplikationsreiche Entbindung: Sauerstoffmangel (Apgar-Score <4) und Gehirnblutungen
Neonatale Risikofaktoren
- gefäßassoziierte Schädigung (periventrikuläre Leukenzephalomalazie, intra-/peri-ventrikuläre Hämorrhagien)
- Sauerstoffmangel (Apnoe-Syndrom)
- neonatale Krampfanfälle
- schwere Blutvergiftung (Sepsis)
- „Wasserkopf“ (posthämorrhagischer Hydrozephalus)
- Hirnhautentzündung (Meningitis)
- verstärkte Neugeborenengelbsucht
Verschiedene Ursachen, wie z.B. Infektionen, Sauerstoffmangel, Blutungen oder Infarkte, können zu einer Gehirnschädigung im Kindesalter führen. Nicht immer kann jedoch eine zerebrale Ursache ausfindig gemacht werden.
Symptome der infantilen Zerebralparese
Die Gehirnschädigung bei ICP führt zur Beeinträchtigung der Bewegung (1. Motoneuron). Je nach Ort der Schädigung kommt es zu einer (spastischen) Parese der Arme, Beine, des Rumpfs oder des Gesichts. Betrifft die Schädigung das
Kleinhirn oder die Basalkerne, kann es auch zu Koordinations- oder Tonusstörungen (Ataxie,
Dyskinesie, Athetose, etc.) kommen. Wie bei einem Schlaganfall zeigen sich unterschiedliche
Symptome, je nach Ort und Ausmaß der Schädigung.
Charakteristisch für die infantile Zerebralparese sind folgende Symptome:
Spastische Lähmung (Parese)
Spastik beschreibt einen pathologisch erhöhten Muskeltonus, meist gefolgt von Steifigkeit (Kontrakturen). Sie zeigt sich durch die Schädigung im Gehirn (1. Motoneuron) in Form einer spastischen Lähmung (Parese). Abhängig von Schädigungsort und -ausmaß zeigen sich unterschiedliche Formen:
- Monoparese
Die spastische Lähmung betrifft nur eine Extremität (meistens das Bein). - Paraparese
Die Beine sind von der spastischen Lähmung betroffen; die Armfunktion ist normal. - Hemiparese
Arm und Bein einer Seite sind von der spastischen Lähmung betroffen (arm- oder beinbetont). - Triparese
Ein Arm und beide Beine sind von der spastischen Lähmung betroffen (Kombination Hemi- und Paraparese). - Diparese
Arme und Beine sind von der spastischen Lähmung betroffen, dabei sind die Beine zumeist stärker betroffen. - Tetraparese
Arme und Beine sind von der spastischen Lähmung betroffen und es besteht eine gestörte Rumpf- und Kopfkontrolle. - Beidseitige Hemiparese
Arme und Beine sind von der spastischen Lähmung betroffen, dabei sind die Arme zumeist stärker betroffen.
Tritt eine Spastik bei ICP auf, spricht man von einer uni- bzw. bilateralen spastischen Zerebralparese. Bei der bilateralen Parese unterscheidet man ein symmetrisches und ein asymmetrisches Verteilungsmuster (Döderlein 2015).

Die Gehirnschädigung bei ICP führt zur Beeinträchtigung der Bewegung (1. Motoneuron). Je nach Ort der Schädigung kommt es zu einer (spastischen) Parese der Arme, Beine, des Rumpfs oder des Gesichts.
Athetose
Athetose bezeichnet eine Bewegungsstörung (Hyperkinesie/übermäßige Bewegungen), bei der langsame, unwillkürliche und wurmartige Bewegungen auftreten. Ursächlich für diese Bewegungen ist eine Störung der Koordination von Agonist und Antagonist mit ständig wechselnder Muskelspannung.
Da diese Überbewegungen hauptsächlich im Gesicht und in der Halsmuskulatur auftreten, vermittelt sie häufig unberechtigterweise den Eindruck einer geistigen Behinderung.
Ataxie / Hypotonie
Ataxie beschreibt eine Störung der Koordination. Sind die Arme betroffen, zeigen sich fahrige, abgehackte Bewegungen und Zielunsicherheit. Sind die unteren Extremitäten oder der Rumpf betroffen, kommt es zu Gleichgewichtsstörungen, Gang- und Standunsicherheit. Oft sind sie mit einer niedrigen Grundspannung der Muskulatur kombiniert (Hypotonus).
Abhängig von den Symptomen kann man verschiedene Formen der ICP unterscheiden. Da die Symptome auch kombiniert vorkommen können, werden häufig vorkommende Symptomkomplexe als Syndrome zusammengefasst (Formen und Syndrome).
Zusatzbehinderungen / Begleiterscheinungen der ICP
Zusätzlich zu den Bewegungsstörungen können durch die Gehirnschädigung auch andere Symptome oder Begleiterkrankungen auftreten:
- Störung der Sinneswahrnehmung
Sensibilitätsdefizite (Tast- und Tiefensensibilität, Schmerzempfinden), Sehstörungen, Hörstörungen - Störungen der Raum- und Körperwahrnehmung (Perzeption)
- Kommunikationseinschränkung
bzgl. Sprache, Sprechen und Sprachverständnis - Beeinträchtigte orale Funktionen
unkontrollierter Speichelfluss, Schluckbeschwerden (als mögliche Folge sind Mangelernährung und Aspiration mit nachfolgender Pneumonie zu nennen), … - Vegetative und hormonelle Störungen
Störungen der Blasen- und Darmfunktion, des Kreislaufs, der Wärme- und Kälteanpassung, des Schwitzens, … - Reduzierte Knochendichte
Knochenbrüche sind wahrscheinlicher - Epilepsie
Krampfanfälle sind häufige Begleiterscheinungen, v.a. bei Hemi- und Tetraplegie - Verhaltensauffälligkeiten
kognitive Defizite, Antriebsstörungen, psychische Auffälligkeiten, …

Die Hauptsymptome der infantilen Zerebralparese sind eine spastische Lähmung, Athetose (übermäßige Bewegungen) und/oder Ataxie (Koordinationsstörung).
Formen & Syndrome der infantilen Zerebralparese
Je nachdem welche Symptome auftreten, unterscheiden sich verschiedene Formen beziehungsweise Syndrome der ICP:
- spastische Zerebralparese
- spastisches Diparese-Syndrom
- spastisches Hemiparese-Syndrom
- Tetraparese-Syndrom
- athetoide Zerebralparese (Hauptsymptom Athetose)
- ataktische Zerebralparese (kongenitales/angeborenes Ataxie-Syndrom)
- Mischform der Zerebralparese
Die spastische Zerebralparese ist mit 70 % bis 80 % die häufigste Form. Die athetoide (8-20 %) und die ataktische (5 %) Form der ICP sind hingegen seltener (von Loh 2017). Mischformen der ICP, bei denen zwei der Hauptsymptome kombiniert auftreten, kommen ebenfalls häufiger vor. Zumeist zeigt sich eine Kombination aus spastischer und athetotischer Störung. Intellektuelle Behinderungen treten bei diesen Mischformen eher auf.
Verlauf & Prognose der infantilen Zerebralparese
Die Prognose ist stark abhängig vom Schweregrad, den Begleiterscheinungen und der Form der Zerebralparese. Mit entsprechender Behandlung können leicht betroffene Kinder ein zumeist normales, wenig eingeschränktes Leben führen.
Ein großes Problem stellt bis heute jedoch noch die Aufnahme in einen regulären Schulbetrieb dar. Viele Lehrer bzw. Schulen sind nicht bereit, Kinder mit körperlicher Behinderung aufzunehmen, auch wenn sie intellektuell nicht beeinträchtigt sind. Bei einigen Kindern mit infantiler Zerebralparese ist das Lernen jedoch verlangsamt oder aufgrund kognitiver oder sprachlicher Einschränkungen nur erschwert möglich. Hier ist die individuelle Frühförderung von zentraler Bedeutung.
Einschränkungen der Motorik (Spastik, Ataxie, etc.) können zu Schwierigkeiten beim Gehen und Greifen führen. Dadurch werden Gehhilfen, manchmal sogar ein Rollstuhl, notwendig und die Selbstversorgung (Anziehen, Waschen, Essen, Trinken, etc.) kann beeinträchtigt sein.
Die Bewegungsstörungen beeinflussen die Gelenke, Knochen und die Muskulatur des wachsenden Kindes. Konsequenzen können Kontrakturen (Versteifungen), vermindertes Wachstum oder Deformitäten (Verformungen) sein. Häufig kommt es auch zu Fehlstellungen, wie z.B. der Wirbelsäule (Skoliosen), der Oberschenkelknochen (Coxa Valga) oder zu Spitzfüßen. In Kombination mit einer Spastik in den Adduktoren des Hüftgelenks besteht ein erhöhtes Risiko für Hüftgelenksluxationen.
Bei schwer betroffenen Kindern, v.a. wenn eine Schluckstörung vorliegt, kann durch die Erhöhung verschiedener Risikofaktoren (Aspiration/Pneumonie) eine verkürzte Lebenserwartung denkbar sein.Diagnose: infantilen Zerebralparese
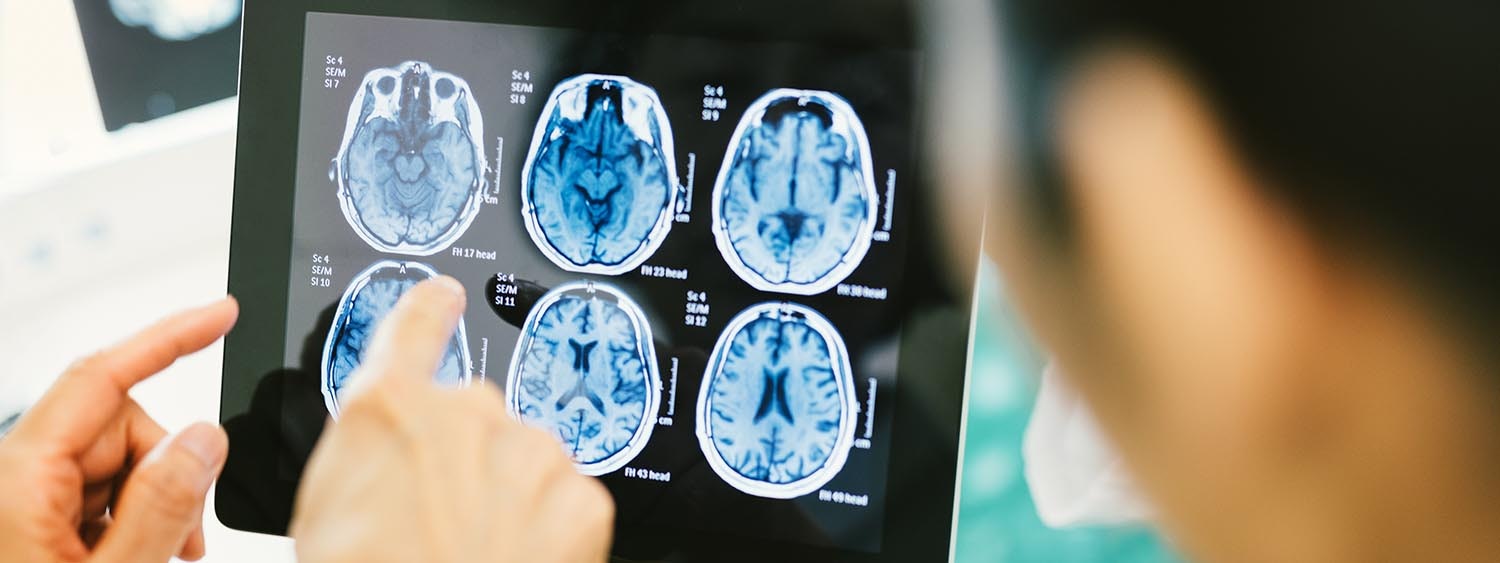
Die Diagnosestellung erfolgt im ersten oder zweiten Lebensjahr anhand des klinischen Bildes, gegebenenfalls in Kombination mit bildgebenden Verfahren und anderen Zusatzuntersuchungen.
Die ICP ist eine klinische Diagnose, d.h. sie wird anhand der Symptome gestellt. Auch wenn die Schädigung prä-, peri- oder neonatal auftritt, entwickelt sich das klinische Bild der ICP oft erst später. Somit wird die Diagnose meist erst im zweiten Lebensjahr gestellt bzw. bei besonders milden Verläufen auch erst im vierten oder fünften Lebensjahr.
Zusätzlich wird eine diagnostische Bildgebung des Gehirns, meistens ein MRT (Magnetresonanztomographie), durchgeführt. Auch Bluttests und spezielle Tests zur Beurteilung von Nerven und Muskeln (Nervenleitgeschwindigkeit, Elektromyographie, etc.) oder genetische Untersuchungen können aufschlussreich sein.
Schweregradeinteilung
Nach der Diagnosestellung erfolgt die Schweregradeinteilung durch die Abschätzung der motorischen Einschränkungen. Diese Beurteilung ist besonders wichtig, einerseits zur Dokumentation des aktuellen Gesundheitszustandes und andererseits zur Verlaufsdokumentation. Verschiedene Scores stehen zur Beurteilung der Ausprägung der Symptome der ICP zur Verfügung.
Die gängigste Klassifikation ist das „Gross Motor Function Classification System“ (GMFCS), weil es sich stark nach der internationalen Klassifikation der Funktionsfähigkeit, Behinderung und Gesundheit der WHO (ICF) richtet. Das GMFCS beinhaltet verschiedene Levels:
- GMFCS Level I
Gehen und Treppensteigen ohne Probleme und ohne Festhalten am Geländer möglich, Laufen und Hüpfen dagegen eventuell mit Einschränkungen, leichte Gleichgewichts- und Koordinationsprobleme - GMFCS Level II
freies Gehen möglich, Unsicherheiten auf unebenem Boden und auf Steigungen, Treppensteigen mit Geländer, Laufen bzw. Hüpfen stärker eingeschränkt - GMFCS Level III
Gehen innerhalb und außerhalb von Räumen nur mit Gehhilfen möglich, für längere Strecken muss oft ein Rollstuhl benutzt werden oder es bedarf Unterstützung - GMFCS Level IV
Transfers gegebenenfalls mit minimaler Hilfe, Gehen stark eingeschränkt, überwiegend wird im Alltag ein Rollstuhl benutzt - GMFCS Level V
kaum Willkürmotorik vorhanden, ausgedehnte Hilfsmittel zum Stehen und Sitzen erforderlich, eigenständige Mobilität kann eventuell mit Elektrorollstuhl erhalten werden
Therapie bei infantiler Zerebralparese
Der Zerebralparese liegt eine einmalige, bereits geschehene Schädigung des Gehirns (z.B. Infarkt) zu Grunde. Dieser Schaden kann im Nachhinein nicht mehr behoben werden, was eine kausale (ursächliche) Therapie unmöglich macht. Auch eine präventive Behandlung ist auf Grund der diversen, vielseitigen oder teilweise unergründbaren Entstehung der ICP derzeit nicht denkbar.
Die Therapie der ICP erfolgt ausschließlich symptomatisch. Im Vordergrund steht die Behandlung der Bewegungsstörungen. Medikamente dienen dazu, Symptome wie Koordinations- und Tonusstörungen zu verbessern. Die sehr häufig auftretende Spastik kann nicht nur durch Medikamente (Baclofen, etc.), sondern auch mit lokalen Injektionen (Botulinumtoxin) therapiert werden. Das Auftreten psychischer Begleiterscheinungen oder Epilepsien kann in den meisten Fällen durch gezielte medikamentöse Einstellung verbessert werden.
Bei Veränderungen des Skelettsystems, vor allem beim Auftreten von Fehlstellungen oder Deformitäten, ist es sinnvoll einen Orthopäden hinzuzuziehen. Hier ist gegebenenfalls eine Versorgung mit Schienen oder sogar eine Operation notwendig, um sekundäre Komplikationen zu vermeiden.

Frühförderungsprogramme zur Unterstützung der Betroffenen mit Zerebralparese
Behandlung der infantilen Zerebralparese
Die symptomatische Therapie steht im Zentrum der Behandlung von Kindern mit ICP. Je nach Ausprägung der Symptome kann eine spezielle Fördereinrichtung oder ambulante Physiotherapie, Ergotherapie, Logopädie und Elektrostimulation sinnvoll sein.
Frühförderung
Besonders bei Kindern mit kognitiver Beeinträchtigung ist die Integration in speziellen Institutionen mit Frühförderungsprogrammen wichtig. Angepasst an die Bedürfnisse des Kindes, werden die Kinder in allen Belangen des Lebens gefördert. Physiotherapie, Ergotherapie und Logopädie stehen genauso wie schulische Förderung und Alltagsbewältigung (Körperpflege, Essen, Selbstversorgung, etc.) an der Tagesordnung.
Fördereinrichtungen gibt es bereits ab dem Kindergartenalter, über die Regelschule, bis hin zum 18. Lebensjahr. Es gibt verschiedene Modelle bei denen es möglich ist, Förderklassen zu besuchen oder eine Tagesbetreuung – auch in Kombination mit betreutem Wohnen – in Anspruch zu nehmen (Ganzjahresbetreuung). Für junge Erwachsene wird häufig eine Berufsvorbereitung angeboten.
Physiotherapie, Ergotherapie & Logopädie
Aufgeteilt in unterschiedliche Disziplinen (Physio-, Ergo-, Logopädie) werden alle Störungen der Motorik (Bewegung) und Sprache behandelt. Gerade bei Kindern ist ein individuelles, kindzentriertes, gemeinsames Ziel in der Therapie essentiell, um Erfolge zu erzielen. Um dies zu erreichen, ist eine intensive interdisziplinäre Zusammenarbeit der Therapeuten in den verschiedenen Disziplinen gefragt.

Funktionelle Elektrostimulation bei infantiler Zerebralparese
Elektrotherapie
Die funktionelle Elektrostimulation (FES) etabliert sich als fester Bestandteil des motorischen Lernprozesses in der pädiatrischen Behandlung. Sie wird von den Kindern gut toleriert und verbessert die Durchführung kindgerechter Handlungen (Bosques et al. 2016).
Besonders wichtig für das motorische Lernen ist der Kontext der Übung mit einer Aktivität, das durch die EMG-getriggerte Mehrkanal-Elektrostimulation (EMG-MES) erreicht werden kann. Gerade bei Kindern mit kognitiven Einschränkungen oder mit Problemen bei Übungsprogrammen ist die mehrkanalige Elektrostimulation gewinnbringend (Chiu, H. C., & Ada, L. (2014). Durch die Vielzahl an Stimulationskanälen kann eine komplexe Bewegung und somit eine aktivitätsbezogene Handlung ermöglicht werden.
Die FES kann zur Erreichung verschiedener Ziele eingesetzt werden:
- Selbständigkeit im Alltag (z.B. Essen, Spielen)
- Verbesserung der Gehfähigkeit
- Reduktion der Muskelspannung (Spastik)
- Verbesserung der Beweglichkeit
- Steigerung der Muskelkraft und -koordination
Sollten Sie als Arzt oder Therapeut Interesse an Fortbildungen zur funktionellen Elektrostimulation haben und eine STIWELL® Einschulung direkt in Ihrem Institut oder online wünschen, kontaktieren Sie uns
Informieren Sie sich, wie die funktionelle Elektrostimulation mit dem STIWELL® bei der Therapie einer infantilen Zerebralparese eingesetzt werden kann!
Bosques, G., Martin, R., McGee, L., & Sadowsky, C. (2016). Does therapeutic electrical stimulation improve function in children with disabilities? A comprehensive literature review. Journal of pediatric rehabilitation medicine, 9(2), 83-99.
Chiu, H. C., & Ada, L. (2014). Effect of functional electrical stimulation on activity in children with cerebral palsy: a systematic review. Pediatric Physical Therapy, 26(3), 283-288.
Döderlein, L. (2015). Infantile Zerebralparese: Diagnostik, konservative und operative Therapie. (2. Aufl.). Berlin Heidelberg: Springer Verlag.
Von Loh, S. (2017). Entwicklungsstörungen bei Kindern: medizinisches Grundwissen für pädagogische und therapeutische Berufe. Kohlhammer Verlag.

